La sclérose en plaques est une maladie plutôt rare qui touche près de 3,5 millions de personnes dans le monde, dont quelque 2.500 au Liban. Si ses causes ne sont pas toutes connues, le lien entre la survenue de la maladie et une infection par le virus de la mononucléose (Epstein-Barr ou EBV) a été établi. Le point.
À 53 ans, Lisa n’aurait jamais cru qu’elle sera diagnostiquée avec une sclérose en plaques. Après tout, c’est une maladie de jeunes. Mais les fourmillements qu’elle ressentait aux extrémités, au réveil, ainsi que la perte de sensibilité au niveau de l’abdomen l’ont inquiétée. «Comme si la peau était anesthésiée, confie-t-elle. Au début, j’ai pensé, à la libanaise, qu’il s’agissait d’un coup de froid. Au bout de quelques jours, je me suis finalement décidée à consulter.»
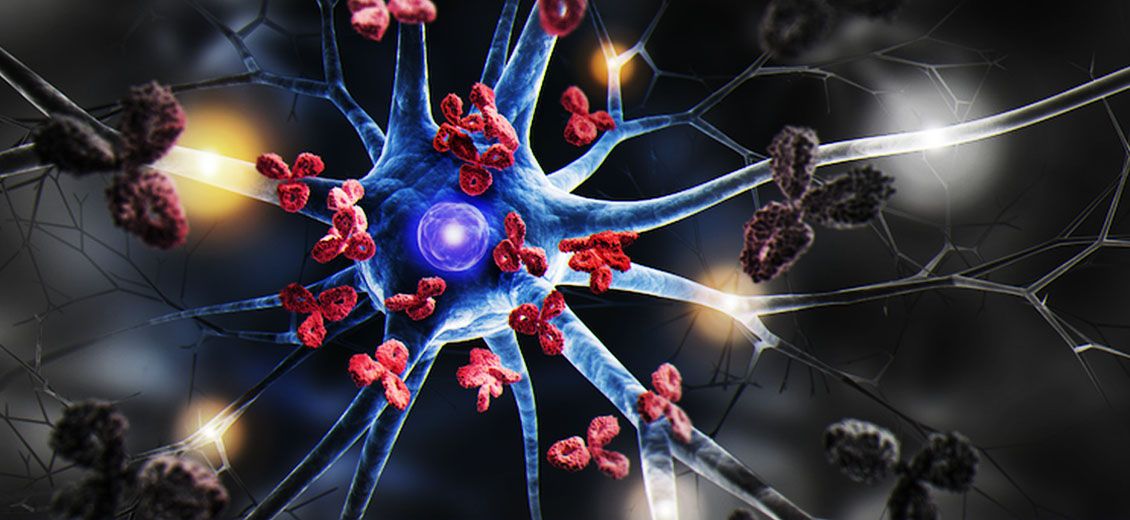
«La sclérose en plaques (SEP) est une maladie dysimmune (troubles du système immunitaire) inflammatoire, démyélinisante et neurodégénérative chronique, qui touche le système nerveux central (c’est-à-dire le cerveau, les nerfs optiques et la moelle épinière)», explique à Ici Beyrouth, Ayman Tourbah, neurologue, spécialiste de la SEP et des maladies apparentées, à l’occasion de la Journée mondiale de la SEP. «C’est une maladie de l’adulte jeune, potentiellement responsable d’un handicap et d’une incapacité importante, ce qui altère la qualité de vie, ainsi que l’insertion familiale et socioprofessionnelle, ajoute-t-il. Mais des traitements efficaces existent.»
Deux formes de la maladie
Les spécialistes distinguent deux formes de début de la SEP. «La forme récurrente rémittente (Relapsing Remittent ou RR), à prédominance inflammatoire, se manifeste par des poussées, c’est-à-dire par des épisodes d’atteinte du système nerveux central, suivies de rémissions, souligne le Pr Tourbah. Cette forme de la SEP est la plus fréquente, formant près de 80% des cas. Elle survient en général, à un âge jeune, entre 25 et 35 ans, trois fois plus chez la femme que chez l’homme. C’est vraisemblablement lié à des facteurs hormonaux. Il existe aussi des cas pédiatriques détectés avant l’âge de 18 ans, ainsi que des cas qui surviennent à un âge plus avancé, à 50 ans, et même à 60 ans. Quinze à vingt ans (en médiane) plus tard, les patients peuvent évoluer vers une forme dite secondairement progressive, c’est-à-dire que leur état va s’aggraver progressivement, indépendamment des poussées. Dans cette phase, la composante neurodégénérative prédomine.»
La deuxième forme de début de la SEP, appelée progressive-primaire (Primary Progressive ou PP), commence d’emblée avec une incapacité qui s’aggrave progressivement, «sans notion d’une première poussée». «Cette forme touche autant les femmes que les hommes, constate le Pr Tourbah. À partir de 40 ou 45 ans, les femmes et les hommes ont le même risque face à la maladie.»
Des symptômes qui durent
Une baisse de la vision, des fourmillements dans les extrémités, une difficulté à marcher ou à uriner, une fatigue, une sensation de courants électriques dans le dos… autant de symptômes qui doivent pousser un individu à consulter, notamment s’ils persistent.
Il a fallu une semaine à Lisa pour trouver un neurologue. «Il m’a fait passer tous les examens cliniques et m’a demandé une IRM, raconte-t-elle. C’était dur, puisque je suis claustrophobe. Au bout de 45 minutes dans la machine, le technicien m’a dit qu’il allait m’injecter un produit de contraste. J’ai compris qu’il y avait un problème.»
Les craintes de Lisa ont été confirmées lorsque le médecin l’a appelée le lendemain, demandant à la voir. «Il m’a montré une tache blanche sur la colonne vertébrale, au niveau de la cervicale, se souvient-elle. J’ai pensé que c’était une récidive de mon cancer, mais il m’a dit que c’était une atteinte de la myéline et qu’il devait me faire une ponction lombaire.»
Le diagnostic de la SEP repose sur une série de tests allant d’une IRM du cerveau et de la moelle épinière, à l’analyse du liquide cérébrospinal, puisqu’il n’existe pas de marqueurs qui permettent de faire un diagnostic sur une prise de sang», note le Pr Tourbah. «On peut être amené à demander au patient de passer d’autres examens pour exclure d’autres maladies auto-immunes, inflammatoires, génétiques, métaboliques, etc., qui peuvent par leur mode de présentation simuler la SEP.»
Démyélinisation
Pour mieux comprendre la SEP, un point sur le fonctionnement du système nerveux central (SNC) s’impose. Responsable des fonctions de l’organisme (motricité, vision, odorat, toucher, goût, fonctions intellectuelles, émotions, comportement…), le SNC est schématiquement composé de trois compartiments: la substance grise, la substance blanche et les compartiments liquidiens.
«La substance grise comprend le cortex et les noyaux gris centraux (régions d’où partent les neurones et leurs relais), indique le Pr Tourbah. La substance blanche est formée des axones, une sorte de câbles qui relient les neurones entre eux, d’un centre cortical à un autre ou du cortex aux noyaux gris centraux. Ils sont entourés d’une gaine de myéline, une enveloppe formée de lipides et de protéines, qui a plusieurs rôles dont notamment le fait d’accélérer l’influx nerveux (conduction dite saltatoire), d’apporter des facteurs nutritifs à l’axone et de préserver l’énergie. Lorsque les axones sont démyélinisés, ils sont moins nourris et la conduction nerveuse est ralentie. Les besoins en énergie augmentent, alors que les apports sont diminués, entraînant la dégénérescence du neurone.»
Zone de moyenne prévalence
La SEP touche près de 3,5 millions de personnes dans le monde. Au Liban, on estime que 2.000 à 2.500 personnes en sont atteintes, ce qui situe le pays «dans une zone de moyenne prévalence, avec 50 cas pour 100.000 personnes, contre 120 cas pour 120.000 en France, qui est une zone de haute prévalence», précise le Pr Tourbah.
Les causes de la maladie ne sont pas encore parfaitement élucidées. «Nous savons que la maladie est liée à une susceptibilité génétique qui intervient dans une proportion de 30% au maximum, à laquelle se greffent des facteurs environnementaux, notamment un déficit en vitamine D, une consommation excessive de sel, une obésité chez les adolescentes, le tabagisme et des infections virales. Le rôle du virus de la mononucléose infectieuse (virus d’Epstein-Barr ou EBV) a été longtemps évoqué», fait remarquer le neurologue.
Un hic toutefois. «Près de 90% de la population mondiale est porteuse de l’EBV, un virus transmis par la salive, lors des premiers échanges, alors que la SEP est une maladie plutôt rare», constate-t-il. Il fallait prouver la responsabilité de ce virus.
Un lien établi
En 2022, deux grandes études ont établi ce lien. La première, publiée dans la revue scientifique Science, a été menée sur des prélèvements sanguins répétés effectués entre 1993 et 2013 sur 10 millions de jeunes militaires américains, dans le cadre du dépistage du VIH. Parmi ces militaires, 955 ont été diagnostiqués avec la SEP, dont 801 répondaient aux critères d’inclusion dans l’étude, et 1.566 personnes croisées selon les données démographiques ont servi de témoin. Sur ces 801 cas, seule une personne n’était pas positive à l’EBV ni au début ni au cours du suivi. Les chercheurs ont montré que chez les individus porteurs de ce virus, le risque de développer une SEP est 26 fois plus élevé, alors que chez ceux qui ont une infection à l’EBV, le risque est 32 fois plus élevé.
Dans la seconde étude, publiée dans Nature, les chercheurs ont prélevé du liquide cérébrospinal de personnes atteintes de SEP et de témoins. Une expansion clonale des lymphocytes (production de cellules filles issues d’une même cellule parente) leur a permis de démontrer que chez 20 à 25% des patients, il existe une réaction croisée entre les anticorps dirigés contre EBNA1, une protéine de l’enveloppe de l’EBV, et la GlialCAM, une protéine fabriquée dans le cerveau et la moelle épinière, responsable de la communication entre les cellules gliales (des cellules qui produisent la myéline et protègent le tissu nerveux, NDLR). Donc, après une infection par EBV, les anticorps se dirigent à la fois contre EBNA1 et les GlialCAM, ce qui peut déclencher la maladie.
Relation de cause à effet?
Ces découvertes, aussi importantes soient-elles, ne permettent pas d’établir une relation de cause à effet entre l’EBV et la SEP. «L’EBV est impliqué dans la maladie, mais on ne peut pas affirmer avec certitude qu’il en est la cause, relève le Pr Tourbah. C’est probablement un événement causal déclenchant.»
Des recherches se poursuivent pour développer un vaccin contre ce virus. Si ces travaux se couronnent de succès, «une vaccination de masse contre l’EBV, à l’instar de celle contre le virus du papillome humain (HPV), responsable du cancer du col de l’utérus chez la femme, pourrait permettre de diminuer la survenue de la SEP chez les personnes qui ont une susceptibilité génétique à la maladie», avance le Pr Tourbah. «Il permettra aussi de prévenir d’autres maladies néoplastiques (maladie héréditaire caractérisée par un fonctionnement anormal de plusieurs glandes endocrines, NDLR) ou auto-immunes dans lesquelles l’EBV est impliqué, comme le lymphome de Burkitt (cancer lié à une immunodéficience, NDLR), ajoute-t-il. Un tel vaccin constituera une grande avancée sur le plan sanitaire.»
Traitements
La prise en charge de la SEP consiste à traiter les poussées, en administrant de la cortisone à fortes doses pendant une courte période. «Si la récupération a déjà commencé, il n’est parfois pas nécessaire d’administrer des corticoïdes, souligne le Pr Tourbah. Dans les formes extrêmement agressives, nous pouvons proposer des échanges plasmatiques, qui consistent à filtrer le plasma pour enlever des facteurs qui agressent le système nerveux central.»
«Le traitement de fond est basé sur des immunomodulateurs ou des immunosuppresseurs et vise à annuler ou à diminuer les effets inflammatoires de la maladie, précise-t-il. Ces traitements sont en place depuis plus de 30 ans et leur efficacité est modérée. D’autres traitements plus efficaces ont été développés et visent des molécules de reconnaissance au sein de la barrière hémato-encéphalique ou des molécules qui permettent la sortie des lymphocytes des ganglions lymphatiques. La nouvelle classe de traitements, de haute efficacité, est basée principalement sur des biothérapies qui visent les CD20, antigènes de surface des lymphocytes B, qui jouent un rôle très important dans la SEP. En les ciblant, il est possible de diminuer de manière significative les effets de l’inflammation sur la maladie.»
D’autres traitements, dits séquentiels, sont donnés sur une courte période (deux cycles, deux fois par an, les deux premières années) et visent à «reprogrammer» le système immunitaire. «D’autres traitements, toujours en phase d’études cliniques semblent prometteurs, indique le Pr Tourbah. Ils visent la reconnaissance des lymphocytes B et les cellules microgliales, qui sont responsables d’une inflammation diffuse dans le système nerveux et du maintien des mécanismes neurodégénératifs. On devrait avoir les résultats de ces études dans un an ou deux.»
Et le Pr Tourbah de préciser: «La tendance actuelle est de bien évaluer le rapport entre les bénéfices et les risques, de privilégier les traitements de haute efficacité et de surveiller étroitement l’évolution de la maladie, afin de ne pas retarder leur mise en place.»
Le neurologue insiste enfin sur l’importance de la prise en charge experte et multidisciplinaire des patients (rééducation, psychothérapie…), ainsi que sur la nécessité de prendre en charge les comorbidités, comme le déficit en vitamine D, les facteurs de risque vasculaires, mais aussi notamment l’anxiété, la dépression et la fatigue qui peuvent accompagner la maladie. «L’exercice physique est recommandé», avance-t-il.
Lisa a la forme RR de la maladie et estime avoir beaucoup de chance puisque son assurance couvre la totalité du traitement. «Je mène ma vie normalement, mais je ne peux pas m’empêcher de me sentir frustrée, en raison de l’extrême fatigue que je ne peux pas contrôler, dit-elle. Par conséquent, je ne contrôle rien dans ma vie.»
Lire aussi


Commentaires